医療専門家の方へ
原発性硬化性胆管炎(PSC)
1.概念・定義
原発性硬化性胆管炎(Primary sclerosing cholangitis; PSC)は肝内外の胆管に多発性・びまん性の狭窄が生じ、胆汁うっ滞を来たす慢性肝疾患である。病理組織学的には胆管周囲の輪状線維化と炎症細胞浸潤を特徴とし、典型例ではonion-skin fibrosisと呼ばれる玉ねぎ状の求心性巣状線維化を呈する。
硬化性胆管炎は胆管に硬化性変化を起こし、胆道造影では胆管狭窄所見をきたし、胆汁うっ滞を示す疾患の総称であり、PSCの他、近年疾患概念が確立され診断基準が作成されたIgG4関連硬化性胆管炎(IgG4-related sclerosing cholangitis; IgG4-SC)、および胆管炎や胆管結石、胆管癌、虚血など様々な疾患に続発する二次性硬化性胆管炎に分類される。PSCの診断にはIgG4-SC、および二次性硬化性胆管炎を除外することが不可欠である。典型的な肝組織所見を示す症例は比較的少数であり、肝生検を行う意義は低い。同じく慢性胆汁うっ滞を呈する原発性胆汁性胆管炎(Primary biliary cholangitis: PBC)とは、PBCの標識抗体である抗ミトコンドリア抗体がPSCでは検出されないこと、およびPBCでは肝内小型胆管が障害されるのに対し、PSCでは通常肝内外の大型胆管が障害されるという違いがある。また、PSCではしばしば、潰瘍性大腸炎やクローン病などの炎症性腸疾患(inflammatory bowel disease; IBD)を合併し、PSC診断の一助となる。
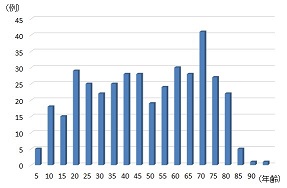 図1.PSC患者の診断時年齢分布
図1.PSC患者の診断時年齢分布
2.疫学
2018年に厚生労働省「難治性の肝・胆道疾患に関する調査研究」班(以下、厚労省研究班)が行った全国疫学調査によると、全国のPSC患者数は推定約2,300名、人口10万人当たりの有病率は1.80であった。2007年に行った全国疫学調査では国内患者総数1,200名、有病率0.95であり、11年間でおよそ2倍に増加している。しかし欧米での人口10万人当たりの有病率は日本の約3~9倍と報告されている。2018年の疫学調査では男女比は約1:0.9であり、男性患者が女性患者よりも多い。好発年齢は若年層(20歳~40歳)および高齢層(65歳~70歳)であり、年齢分布が二峰性をとる(図1)。
3.病因・病態
PSCの病因はいまだ不明である。IBDを合併することが多いことから,病因・病態として大腸粘膜における防御機構の破綻による門脈内への持続的細菌流入や免疫異常、遺伝的異常などが推定されているが、解明には至っていない。一方、PSC患者の血縁者ではPSCの発症率が一般人口の数十倍に達するという疫学的データなどから、環境因子とともに遺伝的要因がその発症に関与していることは確実である。近年ゲノムワイド関連解析(genome-wide association study; GWAS)に発見された発症関連遺伝子として、IBD、ことにUCと共通した遺伝子が多数見出されているほか、他の自己免疫性疾患と共通した疾患感受性遺伝子も多数同定されており、自己免疫的機序が病因に何らかの形で関与していると推定される。
慢性胆汁うっ滞が病態の基本である。経過にはかなり個人差があるが、概して徐々に肝線維化が進行し、胆汁うっ滞性肝硬変へと至る。胆道癌の合併も稀ではない。
4.症状
全国調査の結果によれば、診断時症状として最も多いのは黄疸、次いで胆管炎、皮膚掻痒感であった。一方、症状がないまま肝機能検査値異常などをきっかけに診断される症例が半数以上を占める。有症状で医療機関を受診するのではなく、検診などでの肝機能検査異常の指摘をきっかけにPSCと診断される症例が少なくないことが推察される。進行すると、黄疸や腹水、肝性脳症など、肝硬変に伴う症状が出現する。
5.診断と鑑別診断
(1)診断
PSCに特異性の高い症状はない。黄疸や発熱など胆管閉塞・胆管炎があり、画像上肝内外の胆管拡張がみられ、胆膵系の悪性腫瘍や胆石症が除外できた場合PSCを考える。上記のようにALP・γGTPが上昇するのみで症状がない症例も存在する。診断時の血液検査では、胆汁うっ滞を反映して胆道系酵素であるALP、γGTPが上昇するが、診断時ALP値が基準値上限の2倍以上であった症例は全体の半分程度にとどまり、ALPの上昇が比較的軽度で診断されている症例もみられる。抗核抗体やp-ANCAなど自己抗体の陽性率はあまり高くはない。
2016年に厚労省研究班が診断基準を作成した。慢性の胆汁うっ滞を示す血液検査所見、胆道造影所見、およびIgG4関連硬化性胆管炎、二次性硬化性胆管炎の除外が診断の骨子であり、肝生検は参考所見とされている。
表1.原発性硬化性胆管炎診断基準(厚生労働省「難治性の肝・胆道疾患に関する調査研究」班、2016年)(別ウィンドウで開きます)
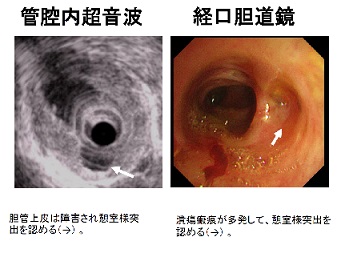
診断上最も重要なのは胆道造影所見であり、数珠状所見(beaded appearance)(図2、図3)、剪定状所見(pruned tree appearance)(図4)、帯状狭窄(band-like stricture)(図5)などがPSCに特徴的である。その他、毛羽立ち様所見(shaggy appearance)(図6)、憩室様突出(diverticulum-like outpouching)(図7)、胆嚢腫大(図8)などもみられることがある。管腔内超音波や経口胆道鏡所見(図9)も参考となる。
図2~図9.PSCにおける胆道所見(リンクをクリックすると別ウィンドウで開きます)
図2.数珠状所見(beaded appearance)
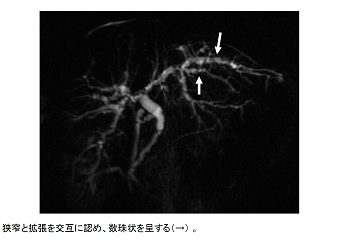
図3.数珠状所見(beaded appearance)
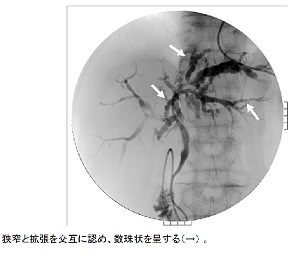
図4.剪定状所見(pruned tree appearance)
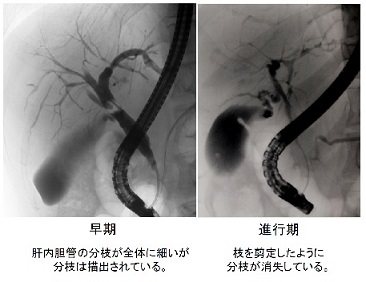
図5.帯状狭窄(band-like stricture)
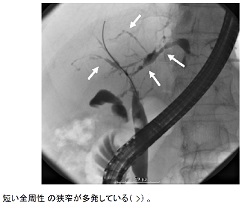
図6.毛羽立ち様所見(shaggy appearance)
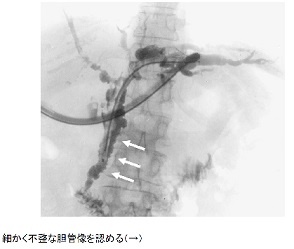
図7.憩室様突出(diverticulum-like outpouching)
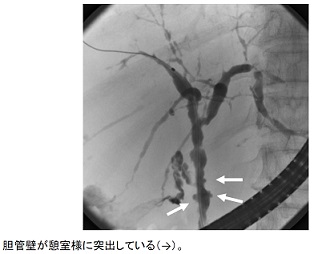
図8.胆嚢腫大
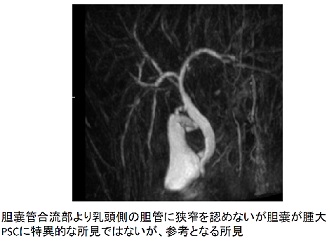
図9.管腔内超音波・経口胆道鏡所見
(2)重症度分類
厚労省研究班によるコホート研究の結果から、ALPが基準値上限2倍以上の症例、および皮膚掻痒感・黄疸、非代償性肝硬変症状など有症状例は重症と判定される。
6.鑑別診断
胆道系酵素が上昇し、画像上胆管拡張がみられる疾患が鑑別の対象となる。もっとも重要なのは胆管癌である。全国調査ではPSCの診断時あるいは診断から1年以内に胆管癌を合併している症例が多いことから、PSCと診断した際には胆管癌の合併を疑って入念に検査を行う必要がある。また、IgG4関連硬化性胆管炎は副腎皮質ステロイド薬の投与により予後良好な疾患であり、鑑別すべき疾患である。血清IgG4値が鑑別上重要だが、PSCでもおよそ10%強の症例はIgG4値が上昇している一方、IgG4関連硬化性胆管炎でも10%程度の症例はIgG4が基準値範囲内である。IgG4値と胆道造影所見、さらに管腔内超音波などを行って鑑別する。
7.治療
現在まで、PSCに対して高いエビデンスレベルで推奨される薬剤は存在しない。しばしばウルソデオキシコール酸(ursodeoxycholic acid; UDCA)は第一選択として使用され、生化学的改善効果は確認されているが、長期的な組織学的改善・予後改善効果についてはいまだ結論が一致していない。また、PBC同様PSCでもベザフィブラートが投与されることがあり、少数例を対象とした生化学的改善効果が報告されているが、やはり長期予後の改善をもたらすかどうかについては結論が出ていない。PSCで出現する胆管狭窄に対しては以前より内視鏡的胆管拡張術が行われ、現在までRCTは行われていないものの、これによって予後は改善すると報告されている。胆汁うっ滞により肝硬変、さらに肝不全まで進行した症例に対しては肝移植が唯一の根本的治療であるが、移植後のPSC再発率が高いことが大きな問題となっている。
8.ケア
PSCは若年者に好発する疾患であり、学生・若い社会人が罹患することが多いが、有効性の証明された薬剤が存在しないこと、予後が不良であることから、患者はしばしば将来に対し強い不安を抱えている。それに加え、ともすると診断時に医師が良かれと思って「この疾患は治療法がなく、いずれは肝移植が必要になる」などと告げてしまうことがあり、患者の不安を増幅させてしまうことも見受けられる。まず、PSCの経過にはかなり個人差が大きいことを念頭に置くべきである。確かに診断後急速に悪化していく症例も見受けられるが、診断後10数年以上たっても進行しない症例も存在する。予後について軽々な判断を下さず、患者の不安を無意味に増幅させるような発言は慎み、個々の症例について丁寧に経過を追っていくことが大切である。
一方、悪化した症例に対しては肝移植以外救命の手段はない。ビリルビンが常に3~5mg/dLを超えるような症例、非代償性肝硬変症例などでは時期を逸することなく早い段階で移植外科医へコンサルトし、肝移植の可能性を検討する。
9.食事と栄養
脂質代謝に重要な役割を果たす胆汁がうっ滞する疾患ではあるが、症状がない軽症の段階であれば通常脂質制限は全く不要であり、脂溶性ビタミンを過剰に摂取する必要もない。食事についても格別の注意は必要ないことをよく患者に伝える。黄疸などを伴う有症状例、肝硬変へ進展した症例ではきめ細かい栄養指導が必要になる。
10.予後
全体としてみると、PSCはいまだに予後不良の疾患である。厚労省研究班によって行われた全国調査によると、5年移植なし生存率は77%、5年全生存率は81%であり、診断時の有症状、アルブミン低値、ALP高値が予後不良と関連していた。しかしながら経過には大きな個人差があり、仮に診断時若年者・診断時無症状であれば、5年全生存率は91%と上昇する。

